- Camilla Veras Mota
- Da BBC News Brasil em São Paulo

Quando o médico intensivista Bruno Nunes fala que tem trabalhado “sem descanso” há pelo menos um ano, não é força de expressão.
Ele coordena a Unidade de Terapia Intensiva (UTI) do Santa Marcelina, hospital de referência no extremo leste da cidade de São Paulo, que atende a uma população de cerca de 5 milhões de pessoas, tanto pelo SUS quanto por meio de convênios e particulares.
Desde que a pandemia começou, não tirou um dia de folga.
O colapso do sistema de saúde no Brasil criou mórbidas filas de doentes que precisam de leitos nos hospitais. Do outro lado dessa equação estão médicos, enfermeiros e técnicos de enfermagem pressionados, exaustos.
“Nunca vimos antes tanto burnout, tanta síndrome do pânico, tantos afastamentos laborais, tantas férias como agora nesse último ano. Os profissionais estão desgastados, não se sentem valorizados pela política de saúde”, diz ele.
A média de plantões por mês entre os médicos da UTI subiu de 4,6 para 7,9 e o absenteísmo médico (percentual dos plantões feitos por coberturas, e não pelo profissional oficialmente na escala) saltou de 2,5% para 16%.
Nunes trabalha há 8 anos no hospital. Nunca membros da equipe pediram para sair tanto quanto agora. E não apenas médicos, mas também enfermeiros e técnicos de enfermagem, que em geral têm uma remuneração mais baixa, têm preferido ficar algum tempo sem trabalhar do que voltar para o que tem sido o dia a dia da UTI.
O portal ouviu o enfermeiro Emerson Almeida sobre ter deixado de atuar na linha de frente contra a Covid-19 em duas UTIs de hospitais particulares.
“Levando em consideração os baixos salários, caga horária estressante, falta de um piso salarial, embora contraditório de minha parte, recomendo que os profissionais de enfermagem façam o mesmo, pois quem está preocupado conosco, o Papa? Pois os atuais políticos e autoridades não estão! Me sinto bem melhor em deixar a profissão por hora”.
Entre a equipe médica foram 41 desligamentos nesse período. Dos 115 que hoje fazem parte do grupo, 39 estão ali há um ano ou menos.

O número de profissionais por ala segue os parâmetros estipulados pela vigilância sanitária, mas antes havia mais enfermeiros “e, a depender, até mais médicos” para cada grupo de pacientes.
De um ano para cá, o número de leitos quase dobrou: eram 73 camas de unidades críticas, hoje são 168, entre unidades críticas e semi-críticas, 130 apenas para covid.
“E todas as vezes que a gente começa a atender mais doentes, a abrir mais leitos, a gente se pergunta se vai ter condições de cuidar desses pacientes”, diz ele, referindo-se não apenas aos profissionais de saúde, mas também à estrutura e materiais necessários para atender os casos graves.
Não chegaram a faltar medicamentos e oxigênio, mas esse foi um risco concreto algumas semanas atrás, antes de as medidas de restrição implementadas no Estado reduzirem a demanda por atendimento.
“Isso bateu na nossa porta, sim, o que gerou bastante ansiedade do ponto de vista do cuidado da saúde.”
Por ser um hospital de alta complexidade, o Santa Marcelina atende especialmente pacientes graves, que demoram até apresentar alguma melhora. Hoje, cerca de 80% estão intubados. Com a pandemia atingindo pessoas cada vez mais jovens, a idade média dos pacientes caiu de 68 para 54 anos.
Além dos pulmões, a doença ataca diversas outras áreas do corpo. Muitos apresentam falência renal e precisam de hemodiálise. Há casos de trombolismo pulmonar e de tromboses periféricas, como acidente vascular cerebral.
O acometimento do sistema nervoso central faz com que, de forma geral, os pacientes fiquem mais tempo sedados, “o que faz com que o despertar deles da ventilação mecânica seja muito agitado”.
Os mais jovens passam mais tempo no hospital e, com a internação mais longa, vêm uma série de outros problemas, como as infecções.
“É muito falso uma pessoa imaginar que um profissional de saúde que foi formado para isso se habitua a esse tipo de ocorrência. Ver um paciente falecer, isso não é agradável para ninguém em momento algum da nossa história profissional – e a letalidade é mais alta entre os pacientes de covid”, afirma.
“A gente vê pacientes jovens hoje com agravos sistêmicos por muito tempo, e em algum momento a gente precisa sentar e rever onde é que a gente está naquele tratamento. Mas até onde vai a nossa atuação? A partir de dado momento, o sofrimento é grande demais – e quando a gente decide isso? Essa é uma pergunta pra qual a gente não tem resposta, mas com que nos deparamos todos os dias.”
Os médicos intensivistas passam por quatro anos de formação depois da faculdade. São treinados para tomar decisões difíceis e trabalhar sob pressão. Mas muitas das cenas produzidas pela pandemia serão difíceis de apagar da memória.
Para Nunes, uma delas é do ano passado, o momento em que os médicos tiveram que passar a atender os familiares de pacientes no estacionamento, dado o número elevado de doentes e a probabilidade alta de contaminação.
“Eu olhei pela janela e vi os residentes, os médicos assistentes conversando com centenas de familiares no estacionamento”, recorda.
“Aí você imagina: como que o governante, como que as pessoas responsáveis pela política de saúde não são sensíveis àquilo? Familiares sendo acolhidos no estacionamento. Os profissionais que acabaram de se desparamentar, vendo [logo antes] pacientes graves que vão falecer. Pessoas chorando no estacionamento, fora do hospital. Isso não pode ser tido como normal.”
“Esse dia realmente me perguntei: o que será desse sistema? O que vai acontecer? Nós estamos tentando fazer o melhor. A gente entende que o hospital está tentando fazer o melhor. Os governantes… espero que estejam tentando fazer o melhor. Mas a política de saúde não inclui essas pessoas? Nossa clientela é humilde. Essas pessoas humildes estavam num estacionamento conversando com os médicos. Centenas de pessoas. O que está acontecendo? Isso não pode ser normal. Eu não acho que um ano depois eu tenha recolhido os meus cacos do que eu vi.”
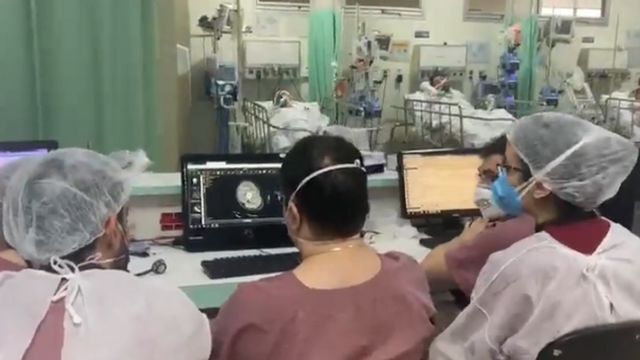
De um ano para cá, o ambiente de trabalho tem se tornado cada vez mais silencioso.
“O início da pandemia foi marcado por muita conversa”, diz ele.
“A rotina de trabalho deles mudou abruptamente, o perfil do doente mudou, era uma doença nova, que não sabíamos como tratar. Isso causava muito pânico no profissional de saúde.”
Com o tempo, a preocupação e o medo foram dando espaço para o cansaço e o estresse.
“Isso gera hoje um ambiente muito mais tenso. Por mais que os profissionais tentem conversar e se apoiar, eles estão muito cansados.”
Com a piora da situação e a marca de 4 mil mortes por dia, “é muito difícil fazer com que aqueles profissionais não se sintam tristes e deprimidos com o que está acontecendo”.
Especialmente por sentirem que a tragédia poderia ter sido evitada.
“Existem duas formas de a gente resolver isso: o distanciamento social e o uso de máscaras de um lado e a vacina do outro. A gente teve uma política de saúde que não fez isso, não planejou isso há um ano. Tudo bem, não evitaria todas as mortes, eu entendo isso. Mas poderia ser muito menos”, diz o médico.
“Não tem lógica. Agora a gente está pagando caro por isso com vidas.”